Otyłość u dzieci
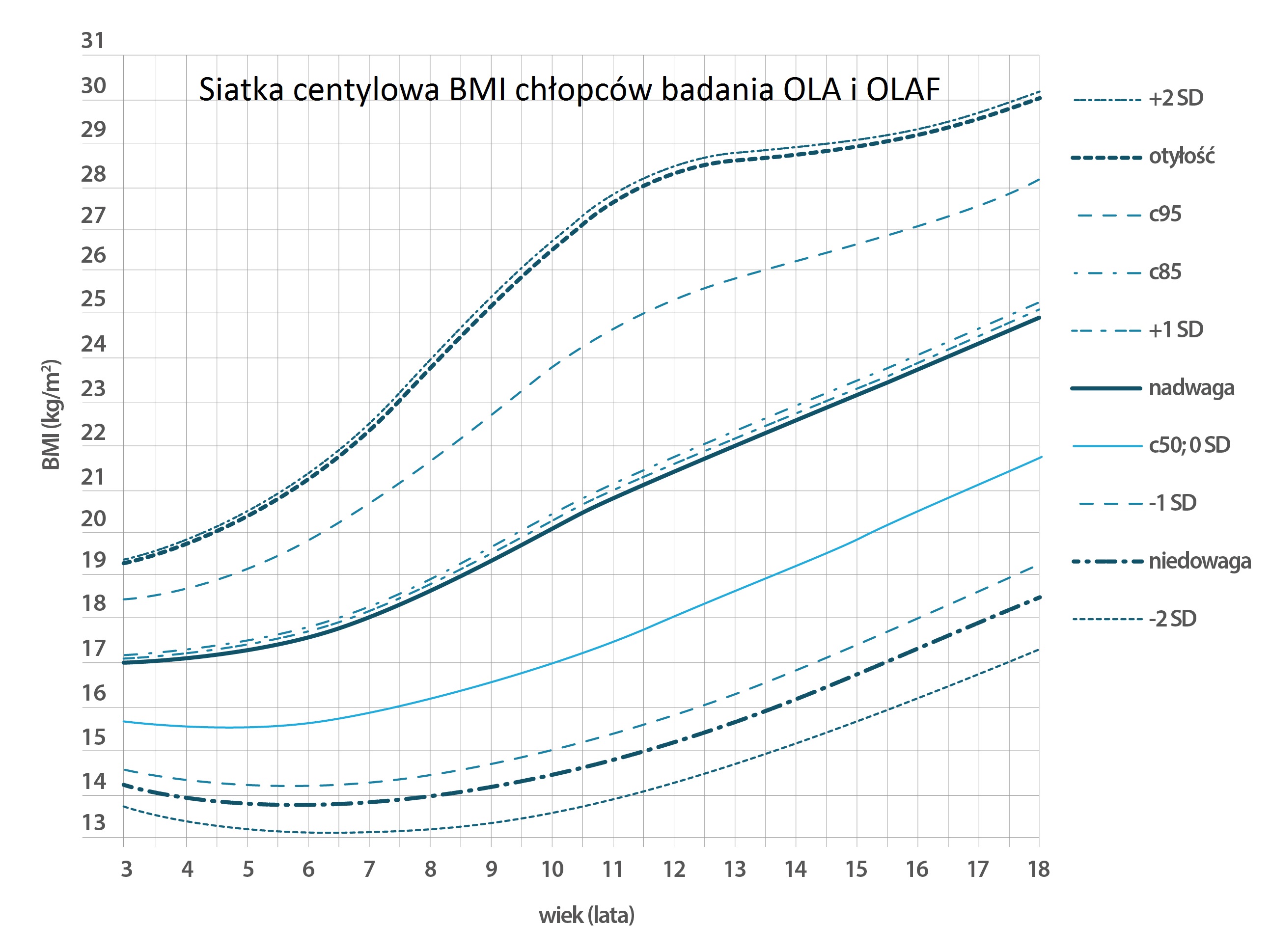
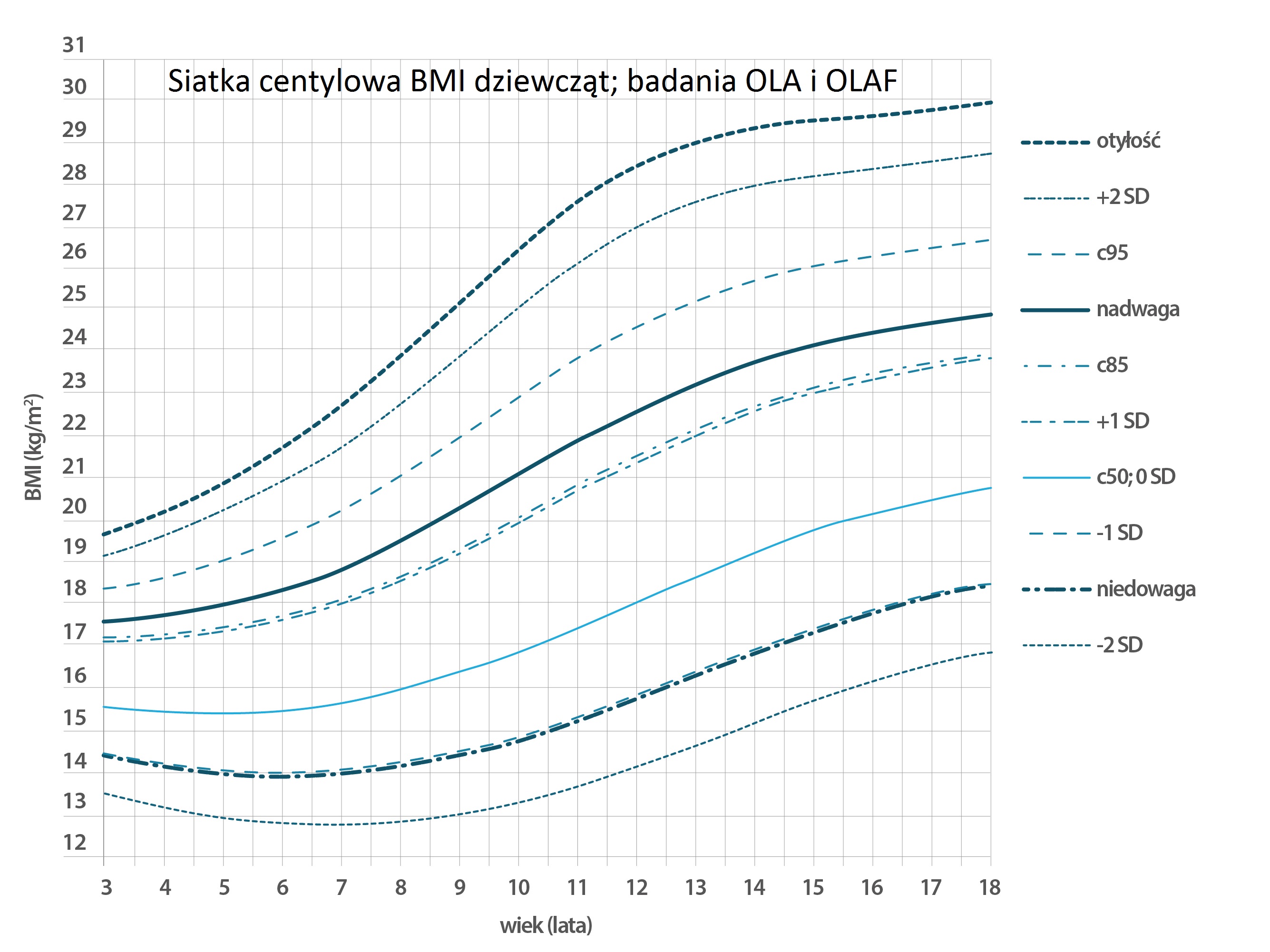
Otyłość u dzieci diagnozuje się zawsze poprzez porównanie wagi dziecka do reprezentatywnej próbki dzieci w tym samy wieku z dokładnością do pół roku. Poszczególne wskaźniki i parametry ciała dzieci powinny być także zestawiane w porównaniu dla tej samej populacji - np. dla dzieci żyjących w Polsce.
Porównanie tej wagi wyraża się w centylach. Jeżeli dziecko osiągnęło 10 centyl, oznacza to, że 10% dzieci z reprezentatywnej próbki ma mniejszą wagę, natomiast 90% dzieci z reprezentatywnej próbki ma wagę większą.
Dzieci - nawet tej samej płci - rozwijają się jednak w różnym tempie. Różnią się zarówno wagą ale także i wzrostem. Z tego powodu istotnym elementem zawsze w zestawieniu z wagą powinien być wzrost dziecka. W tym wypadku wzrost dziecka również rzutuje się na siatkę centylową.
WHO opracowało uniwersalne, międzynarodowe siatki centylowe, które dobrze odwzorowują potencjał wzrostowy każdego dziecka, natomiast przyjęty w nich zakres normy jest stosunkowo szeroki.
Dla populacji Polski zostały stworzone siatki centylowe w ramach projektu OLAF i OLA.
Przyjęło się że nadwagę u dzieci stwierdza się, jeżeli znajdują się w zakresie od 90 do 97 centyla, a otyłość stwierdza się gdy dziecko znajduje się powyżej 97 centyla.
Jak sprawdzić w jakim centylu znajduje się dziecko?
Wykorzystując wiek dziecka z dokładnością do pół roku, szukamy odpowiedniej wartości na osi X siatki centylowej a następnie szukamy na osi Y wagi dziecka. Punkt przecięcia wskazuje obszar ograniczony krzywymi (liniami). Na prawej osi Y odczytujemy w jakim centylu znajduje się dziecko bazując na obszarze, w którym się znajduje.
Siatki centylowe różnią się od siebie dla chłopców i dla dziewczynek, ponieważ dzieci w zależności od płci rozwijają się w różnym tempie:
Kiedy należy reagować?
Standardy norm nieco różnią się w Polsce od tych w innych krajach. W naszym kraju mają zastosowanie normy nieco mniej restrykcyjne - jest to odpowiednie 3/97 (zdecydowanie poniżej / powyżej normy) oraz 10/90 (poniżej / powyżej normy) centyla. W wielu innych krajach stosuje się podział 15/85 oraz 3/97, co oznacza, że więcej dzieci jest uznawane jako poza normą.
Przyjmując polskie norym, jeśli dziecko jest poniżej 3 lub powyżej 97 centyla (waga lub wzrost) - oznacza to, że znajduje się zdecydowanie poza normą. Można tu mówić o dużej niedowadze lub otyłości. Taka sytuacja wymaga diagnozy i podjęcia leczenia. Należy w takiej sytuacji skontaktować się z pediatrą - często stan ten wymaga hospitalizacji.
Jeżeli dziecko jest pomiędzy 3-10 bądź 90-97 centyla, oznacza to, że znajduje się poniżej lub powyżej normy (ma niedowagę lub nadwagę). Dzieci takie wymagają obserwacji i zalecany jest kontakt z lekarzem.
Jeżeli chodzi o wzrost, należy nadmienić, że rodzice głównie są wyczuleni gdy dziecko jest za niskie. Wtedy chętniej kierują się z problemem do lekarza. W przypadku gdy dziecko jest za wysokie (np. powyżej 97 centyla) rodzice rzadko uznają to za problem - raczej są szczęśliwi, że mają wysoką pociechę. Choć w większości przypadków związane jest to z genetycznymi uwarunkowaniami rodzinnymi, to istnieje także prawdopodobieństwo, że zbyt wysoki wzrost dziecka może być objawem poważnej choroby organicznej! Dobrze jest się skonsultować z lekarzem specjalistą w tej sprawie np. endokrynologiem.
Pełniejsza analiza otyłości u dzieci
Samo wykrycie otyłości na podstawie siatki centylowej jest podstawą diagnostyki. Nie mówi ono jednak nic na temat podłoża otyłości dziecka. Aby poznać przyczyny zbyt dużej wagi dziecka mamy do dyspozycji szereg narzędzi diagnostycznych:
Wywiad
Dokładny wywiad powinien obejmować także całą rodzinę, informacje okołoporodowe, jak i ogólną sytuację domową. Istotnymi informacjami są:
- wzrost i budowę ciała rodziców - dzieci otyłych rodziców mają 70% ryzyko na otyłość, a szczupłych tylko 10% ryzyka,
- czy dziecko rozwija się prawidłowo,
- czy dziecko często choruje,
- w jakich warunkach socjalnych dziecko przebywa na co dzień,
- czy u dziecka występują zaburzenia emocjonalne lub osobowościowe,
- czy i jak zmienia się jego zachowanie (drażliwość, niepokój),
- czy nie jest przewlekle zmęczone, apatyczne czy też bardzo aktywne,
- czy nie ma osłabionej pamięci,
- czy rodzice potrafią kontrolować dziecko, czy też są ulegli bądź ignorujący,
- czy nie dochodzi do przemocy w rodzinie lub wykorzystywania,
- czy dziecko nie ma zaburzeń psychiatrycznych lub psychicznych jak np. schizofrenia czy depresja
Analiza diety
Podczas analizowania diety istotne jest skład, wielkość posiłków oraz częstotliwość ich przyjmowania. Na tej podstawie można określić czy dziecko ogólnie lubi jeść, czy wybiera tylko określone produkty, czy jest skłonne próbować nowych rzeczy.
Dobrym rozwiązaniem przy tej analizie przed wizytą u lekarza jest notowanie przez co najmniej 3 dni wszystkich pokarmów przyjmowanych przez dziecko włącznie z ilością i rodzajem przyjmowanych płynów.
Wiele badań wskazuje, że w przypadku nadwagi lub otyłości u dzieci ogromny wpływ ma dieta rodziców, która przenosi się bezpośrednio na dietę dzieci.
Powyższe informacje pomogą lekarzowi w postawieniu prawidłowej diagnozy.
Obserwacje
Istotne są także obserwacje dotyczące budowy i zmian budowy ciała - czyli badania fizykalne - wzdęty brzuch, zmiany troficzne skóry i błon śluzowych, zaniki mięśniowe, wypadanie włosów, pałeczkowate palce czy zdeformowana klatka piersiowa. Te cechy mogą wskazywać na przyczynę niskiej masy ciała - np. przewlekłą chorobę płuc czy zespole złego wchłaniania.
W przypadku dzieci otyłych często można zaobserwować wyhamowanie tempa wzrostu dziecka, co związane jest z szybszym “starzeniem” się układu kostno-szkieletowego.
Badania laboratoryjne
W analizie przyczyn nadwagi dzieci pomocne są także niektóre badania laboratoryjne. Nie zawsze są wymagane, ale pozwalają potwierdzić lub wykluczyć wiele czynników wpływających na masę dziecka.
O konieczności realizacji wskazanych badań powinien decydować lekarz na podstawie wywiadu i objawów. Nic nie szkodzi jednak na przeszkodzie aby rodzice samodzielnie wykonali wskazane badania w celu wykluczenia potencjalnych przyczyn niedowagi dziecka:
-
Glukoza + Lipidogram
Badanie poziomu glukozy oraz parametrów CHOL, HDL, nie-HDL, LDL, TG (Lipidogram) pozwala na zdiagnozowanie czy dziecko nie ma dyslipidemii lub hiperglikemii, które są istotnymi czynnikami tzw. zespołu metabolicznego -
IGT
Tolerancja glukozy - może być pomocne przy rozpoznawaniu cukrzycy -
Kwas moczowy
W otyłości często występuje podwyższone stężenie kwasu moczowego, które wpływa na wzrost ryzyka chorób sercowo-naczyniowych oraz nerek -
TSH, FT4, FT3
Pomiar TSH umożliwia zazwyczaj wskazanie niedoczynności tarczycy jako endokrynologicznej przyczyny otyłości - w otyłości pierwotnej jest ono podwyższone natomiast we wtórnej - obniżone -
anty-TPO
Poziom przeciwciał przeciwko peroksydazie tarczycowej - co może pomóc w wykluczeniu lub potwierdzeniu choroby Hashimoto -
Leptyna
Leptyna jest hormonem produkowanym przez komórki tłuszczowe, które odpowiadają za hamowanie gromadzenia tłuszczu jak i apetytu przez wywołanie uczucia sytości. Zbyt wysoki jej poziom (związany z otyłością) może świadczyć o wytworzeniu oporności na leptynę.
Badania obrazowe
W przypadku badań obrazowych jednym z wykonywanych badań w diagnostyce związanej z otyłości jest USG tarczycy, które wspiera w rozpoznaniu jej niedoczynności lub nadczynności.
Skutki otyłości u dzieci
Nadmierna podaż pożywienia lub niewłaściwe wchłanianie pokarmów w wyniku chorób i idący za tym nadmiar masy ciała u dzieci mogą prowadzić do wielu przewlekłych chorób w życiu dorosłym. Bezpośrednio także negatywnie oddziaływuje na czynniki psychologiczne dziecka, które musi mierzyć się z wieloma trudnościami w życiu społecznym z rówieśnikami.
Wiele skutków otyłości objawia się już w wieku dziecięcym, a niektóre z nich są nawet bardziej nasilone niż w wieku dorosłym - np. nadciśnienie tętnicze.
Otyłość może ponadto skutkować:
- Zahamowanie wzrostu (związane z szybszym “starzeniem” się układu kostnego),
- Zaburzenia gospodarki węglowodanowej (stan przedcukrzycowy),
- Zaburzenia gospodarki lipidowej,
- Zespół metaboliczny,
- Niealkoholowa choroba stłuszczeniowa wątroby,
- Kamica pęcherzykowa,
- Obturacyjny bezdech senny,
- Zaburzenia emocjonalne,
- Choroby układu kostno-stawowego,
- Choroby nerek,
- Wczesne dojrzewanie płciowe (głównie u dziewczynek),
- Szkliwienie kłębuszków nerkowych,
- Astma oskrzelowa,
- Obniżenia zdolności uczenia się (w szczególności w otyłości brzusznej),
- senność,
- uczucie zmęczenia,
- nadmierne rogowacenie skóry,
- przewlekłe zaparcia,
- uczucie zimna
Powyższe skutki to takie, które mogą objawić się już w wieku dziecięcym. Udowodniono jednak związek nadwagi i otyłości wśród dzieci z dodatkowymi skutkami, które objawiają się już w życiu dorosłym. Są to:
- otyłość w wieku dojrzałym
- zwiększone ryzyko powikłań i chorób sercowo-naczyniowych:
- hipertriglicerydemia,
- wysokie stężenie cholesterolu frakcji LDL,
- niskie stężenie cholesterolu frakcji HDL,
- hiperinsulinizm,
- nadciśnienie tętnicze
- zwiększenie ryzyko wystąpienia incydentów kardiologicznych
- zwiększone ryzyko nowotworów w wieku dorosłym
- cukrzyca
- skrócenie długości życia
Przyczyny otyłości u dzieci
Otyłość dotyczy zwykle dzieci, których zwyczajowe spożycie kalorii jest większe od zapotrzebowania, np. z powodu złych nawyków żywieniowych rodziców, spożywaniem nadmiernej ilości słodyczy, brakiem ruchu fizycznego lub innych przyczyn.
W przypadku, kiedy dzienne spożycie żywności jest prawidłowe możemy mieć do czynienia ze złym wchłanianiem i/lub złym wykorzystaniem biologicznym spożytych składników odżywczych.
Najczęstszą przyczyną otyłości u dzieci jest źle zbilansowana jakościowo i ilościowo dieta:
- łatwa dostępność do taniego jedzenia o niskiej wartości odżywczej,
- nadmierne spożywanie wysokoprzetworzonych produktów spożywczych np. fast-foody, pizza itp.
- nadmierne spożywanie smażonych i tłustych potraw
- nadmierne spożywanie potraw wysokokalorycznych
- nadmierne spożywanie produktów wysokosłodzonych: soki, napoje gazowane, słodycze
- nadmierna częstotliwość spożywanych pokarmów (podjadanie)
- nadmierna wielkość spożywanych posiłków
- brak regularności spożywanych posiłków
- brak lub niedostateczna ilość spożywania warzyw i owoców
oraz brak lub niewystarczająca aktywność fizyczna.
Choć zdecydowanie rzadziej występujące, istnieją także inne przyczyny zbyt wysokiej masy dzieci:
Warunki w trakcie ciąży i okołoporodowe
Duże znaczenie ma tu duża waga urodzeniowa dziecka. Im bardziej przekracza normę (2,8 kg - 3,8 kg) a średnio (3,2 - 3,4 kg) tym większe prawdopodobieństwo nadwagi i otyłości dziecka.
Nie bez znaczenia są także czynniki wewnątrzmaciczne, takie jak suboptymalna podaż energii (niewydolność łożyska, niedożywienie u matki) lub hiperglikemia. Mogą one wpływać na późniejszy skład ciała – zmniejszoną masę beztłuszczową, a zwiększoną tłuszczową.
Choroby prowadzące do otyłości
Niektóre choroby mogą sprzyjać lub być bezpośrednią przyczyną otyłości u dzieci:
- niedoczynność tarczycy,
- nadczynność kory nadnerczy,
- niedorozwój przysadki mózgowej,
- zaburzenia funkcji podwzgórza,
- choroba Hashimoto,
- zespół Turnera,
- zespół Cushinga,
- zespół policystycznych jajników,
- niedobór hormonu wzrostu,
- uraz czaszkowo-mózgowy,
- zapalenia i guzy mózgu,
- zaburzenia metaboliczne (szczególnie zaburzenia przemiany węglowodanowej)
Genetyczne podłoże otyłości u dzieci
Czynniki genetyczne mają wpływ m.in. na regulację apetytu, wydzielniczą funkcję komórek tłuszczowych, termogenezę, podstawową przemianę materii oraz wrażliwość tkanek na insulinę. Wszystkie one są często związane z dziedziczeniem wielogenowym, natomiast o wiele rzadziej mutacje punktowe stanowią przyczynę nadmiernego nagromadzenia tkanki tłuszczowej.
Do zespołów dziedziczonych monogenowo, których charakterystyczną cechą jest otyłość, należą: zespół Pradera-Williego, zespół Laurence’a-Moona-Bardeta-Biedla, zespół Cohena, zespół Alströma, zespół Carpentera.
Badania nad genem otyłości trwają od wielu lat, a do tej pory naukowcom udało się znaleźć związek z otyłością jedynie dla kilku genów:
- jednym z najistotniejszych wskazuje się gen określony mianem genu otyłości - FTO, znajdujący się na 16 chromosomie
- PPARg (gen receptora aktywowanego proliferatorami peroksysomów typu g)
- adiponektyna
- rezystyna
Hormonalne podłoże otyłości u dzieci
Otyłość może być spowodowana niedoborem, nadmiarem lub niewłaściwym działaniem hormonów:
- hormony tarczycy (tyroksyna i trójjodotyronina)
- parathormon
- melatonina
- glikokortykosteroidy
- hormony płciowe
- hormony tkanki tłuszczowej (leptyna i adiponektyna)
- cholecystokinina
- bombezyna
- glukagonopodobny
- peptyd-1 (GLP-1)
- peptyd YY (PYY)
- insulina
- grelina
Zaburzenia psychiatryczne
Współczesne badania wskazują, że tendencja do zwiększonej masy ciała jest częściowo powiązana z chorobami psychicznymi, w szczególności:
- schizofrenia
- depresja
Powyższy związek dotyczy osób zarówno nieprzyjmujących leków jak i tych, u których rozpoczęto leczenie farmakologiczne - w tym ostatnim przypadku, szanse na zwiększenie masy ciała znacząco są większe.
Przyczyny psychospołeczne
Środowisko i otoczenie, w którym funkcjonują nasze dzieci ma duże znaczenie w kształtowaniu zachowań żywieniowych i sposobu postrzegania jedzenia. Podłoże psychologiczne może mieć znaczący wpływ na zwiększanie się masy ciała. Do czynników psychologicznych odpowiedzialnych za to zalicza się:
- zaburzenia mechanizmu samoregulacji,
- przekonania i oczekiwania jednostki,
- cechy osobowości,
- trudności w radzeniu sobie z emocjami i stresem,
- szczególna podatność dzieci na reklamowane przez producentów żywności niezdrowych produktów,
- zbyt niski poziom świadomości żywieniowej wśród rodziców oraz dzieci,
- nieprawidłowe nawyki żywieniowe - głównie rodziców,
Przyczyny jatrogenne
Wpływ na masę ciała dzieci mają także niektóre podawane leki np.:
- leki psychotropowe
- leki przeciwpsychotyczne typowe I generacji oraz atypowe II generacji
- amiodaron (negatywny wpływ na tarczycę)
- kortykosteroidy
- leki przeciwpadaczkowe
- leki przeciwpłytkowe
Leczenie otyłości u dzieci (powyżej 97 centyla)
W przypadku gdy dziecko znajduje się powyżej 97 centyla, należy podjąć leczenie specjalistyczne. Bezwzględnie niezbędna jest pomoc, opieka i monitoring lekarza.
O ile otyłość jest związana z otyłością prostą, niewynikającą z innych chorób, leczenie może być prostsze, ale ze względu na dużą wagę i związane z tym powikłania, może być wymagane już leczenie innych chorób, które powstały wskutek długotrwałego przeciążenia organizmu. Już w tym przypadku może być wymagana hospitalizacja.
Leczenie obejmuje terapię, modyfikacja diety, wprowadzenie odpowiedniej aktywności fizycznej, lekoterapię - głównie w kierunku leczenia skutków otyłości a nie zmniejszenia masy, a w ostateczności chirurgię bariatryczną - także wykonywaną niezwykle rzadko ze względu na obawy związane z powikłaniami i przyszłymi skutkami dla dzieci w wieku rozwojowym.
Leczenie w tym przypadku skupia się na zmniejszeniu masy dziecka.
W przypadku wtórnej otyłości postępowanie obejmuje dodatkowo leczenie choroby podstawowej, które jest niezmiernie istotne w celu usunięcia przyczyny otyłości i dalszego zahamowania postępu zwiększania masy ciała dziecka.
Dieta
Zmiana diety w przypadku otyłości dzieci najczęściej wiąże ze zmianą ilości oraz jakości spożywanego pokarmu oraz wprowadzenia regularności w przyjmowanych posiłkach - w tym wyeliminowania podjadania.
W tym przypadku niezwykle istotna jest także suplementacja by nie doprowadzić do wygłodzenia organizmu w aspekcie wymaganych składników odżywczych, co jest możliwe także w przypadku osób otyłych.
Dieta dziecka z otyłością powinna dostarczać wszystkich niezbędnych składników odżywczych. Musi ona zawierać pełnowartościowe białko, węglowodany złożone oraz zdrowe tłuszcze. W przypadku dzieci otyłych, przy znacznym ograniczeniu ilości przyjmowanego pokarmu, może być konieczne uzupełnienie składników odżywczych suplementami diety i witaminami.
Dieta, częstotliwość posiłków, ich kaloryczność oraz wielkość, skład powinny być bezwzględnie przygotowane i nadzorowane przez dietetyka.
Ważnym elementem przy zmianie diety jest to, aby zmiana dotyczyła całej rodziny - nie tylko dziecka. W celu wsparcia działań oraz zwiększenia skuteczności - rodzice powinni jeść to samo pożywienie oraz w tych samych odstępach czasowych co dzieci.
Suplementacja
Wszelkie suplementy niezbędne dla dziecka powinny znaleźć się w naturalnej diecie. Niekiedy w przypadku dzieci z otyłością, może być wymagane jednak uzupełnienie niektórych składników - w takim przypadku suplementy diety są przepisywane przez lekarza - może je przepisać np. pediatra w POZ w porozumieniu z dietetykiem.
Niektóre suplementy i składniki wspierają także utratę masy oraz tkanki tłuszczowej. Zwykle można je wprowadzić normalną dietą, jednak na rynku są dostępne odpowiednie do zakupienia suplementy diety, które także można wprowadzić w procesie leczenia otyłości:
- Cynamon
wykazuje działania przeciwzapalne, przeciwbakteryjne, przeciwwirusowe ale przede wszystkim obniżające stężenie glukozy co jest istotne w leczeniu nadwagi - Prebiotyki
pomagają w redukcji tkanki tłuszczowej u dzieci z nadwagą i otyłości - EGCG
obniżenie ciśnienia krwi i poprawie profilu lipidowego - Kwercetyna
wykazuje działania antyoksydacyjne, przeciwzapalne oraz immunomodulacyjne. Wiele publikacji naukowych wskazuje na pozytywny wpływ w walce z otyłością.
Aktywność fizyczna
Nieodłącznym elementem walki z otyłością wśród dzieci jest aktywność fizyczna.
W przypadku dzieci z otyłością niezbędny jest nadzór fizjoterapety lub trenera dziecięcego specjalizującym się w leczeniu nadwagi u dzieci. Waga i zmiany w układzie kostno-szkieletowym mogą prowadzić podczas ćwiczeń do urazów, przeciążenia i innych zagrożeń związanych z nieodpowiednio dostosowaną aktywnością fizyczną do aktualnych możliwości dziecka.
Plan ćwiczeń, częstotliwość, intensywność oraz rodzaj powinny być bezwzględnie ustalone i aktualizowane i nadzorowane przez specjalistów.
Leki
Większość pediatrów i lekarzy dziecięcych bardzo sceptycznie podchodzi do stosowania leków w terapiach związanych z nadwagą i otyłością u dzieci. Nawet w przypadku dużej otyłości, stosowanie takich leków budzi kontrowersje w związku z etapem rozwojowym dzieci.
Wiek, wzrost i dojrzewanie intelektualne to odrębne cechy między dziećmi, nastolatkami i dorosłymi, które należy brać pod uwagę przy wyborze formy leczenia. Najpierw należy przeprowadzić możliwie najlepszą ocenę kliniczną, psychosocjologiczną i biologiczną, w tym wykrycie powikłań, w celu wdrożenia ad hoc elementów ukierunkowanych na indywidualnie cechy i potrzeby.
Z tego powodu najczęściej nie stosuje się leków bezpośrednio ukierunkowanych na zmniejszenie masy ciała u dzieci z otyłością - powyżej 97 centyla - leczenie farmakologiczne jest ukierunkowane na choroby będące przyczyną otyłości - otyłość wtórna.
Zastosowanie leczenia farmakologicznego mającego na celu ograniczenie masy może być jednak zaordynowane przez lekarza w przypadkach zagrażających życia, choć w Europie do niedawna nie było żadnego leku do walki z otyłością dopuszczonego w celu leczenia dzieci.
Należy jednak nadmienić, że w Europie 12 maja 2021 roku dopuszczono pierwszy taki lek dla dzieci od 12 roku życia - Liraglutyd - który nota bene jest lekiem przeciwcukrzycowym. Lek dostępny jedynie na receptę.
Leczenie chirurgiczne
Zabiegi chirurgiczne stosowane w leczeniu otyłości nazywają się zabiegami bariatrycznymi. Leczenie chirurgiczne jest jedną z najskuteczniejszych metod leczenia otyłości, ale wiąże się z ryzykiem powikłań i zgonu. Bardzo rzadko jest podejmowana taka decyzja wobec dzieci.
W przypadku dzieci, znajdujących się powyżej 99,5 centyla, oraz u których wszelkie pozostałe terapie, zastosowane leczenie nie przyniosło oczekiwanych skutków, oraz które spełniają określone wymagania psychologiczne i środowiskowe może być wskazanie do przeprowadzenia zabiegu.
U dzieci/młodzieży ze znaczną otyłością, zabieg bariatryczny może być rozważany, w przypadkach gdy:
- stwierdza się u nich BMI ≥ 40 kg/m2 (lub 99,5 percentyla odpowiednio do wieku) oraz co najmniej jedną chorobę towarzyszącą
- przebyli co najmniej 6-miesięczne leczenie zachowawcze otyłości w ośrodku wyspecjalizowanym w tym zakresie
- wykazują cechy kostnej i rozwojowej dojrzałości
- są zdolni do poddania się całościowej medycznej i psychologicznej ocenie przed i po leczeniu operacyjnym
- deklarują uczestnictwo w pooperacyjnym wielospecjalistycznym programie leczenia
- mają dostęp do zabiegu operacyjnego w ośrodku ze specjalistycznym zapleczem pediatrycznym (pielęgnacyjnym, anestezjologicznym, psychologicznym i opieki pooperacyjnej)
W zależności od stopnia otyłości, różne zabiegi chirurgiczne odnoszą różny skutek. Decyzja z jakiej metody skorzystać zawsze podejmuje lekarz, który ma do wyboru szereg rozwiązań:
- by-pass żołądka
- balon dożołądkowy
- opaska żołądkowa
- mankietowa / rękawowa resekcja żołądka (zalecane przy cukrzycy, hiperlipidemii, bezdechu nocnym)
- wyłączenie żółciowo-trzustkowe
- Endoskopowa gastroplastyka - ESG
Należy także pamiętać o przeciwwskazaniach do chirurgicznego leczenia otyłości. Nie powinno się go wykonywać, jeżeli chory cierpi na jedną z poniższych chorób lub dolegliwości:
- schizofrenia
- ciężka depresja (sama depresja nie jest przeciwwskazaniem)
- bulimia
- tendencje samobójcze
- niektóre inne zaburzenia psychiczne
- zaburzenia czynności nadnerczy i tarczycy
- nadużywanie alkoholu
- nadużywanie środków odurzających
- choroby zapalne przewodu pokarmowego
- choroby nowotworowe
- refluks przełyku
Wdrożenie diety i aktywności fizycznej jest skuteczniejsze, jeśli dziecku z otyłością oraz jego rodzinie (należy też pamiętać, że otyłość najczęściej wynika z postaw oraz nawyków żywieniowych i aktywności fizycznej rodziców), udziela się wsparcia psychologicznego ułatwiającego modyfikację dotychczasowych zachowań.
Terapia powinna odbywać się pod okiem psychoterapeuty specjalizującego się w pracy z dziećmi, logopedy. psychologa czy dietetyka w zależności od potrzeb. Przykładowymi metodami lub zagadnieniami terapeutycznymi wykorzystywanymi w leczeniu otyłości u dzieci są:
- edukację żywieniową, jakości i kaloryczności poszczególnych produktów,
- stopniowe wdrażanie podjętych działań i kontrolę efektów,
- zmiany nawyków żywieniowy (całej rodziny),
- zmiana sposobów spędzania wolnego czasu - wprowadzenie aktywności fizycznej,
- walka z otaczającymi pokusami,
- walka z trudnościami emocjonalnymi (np. uległość dzieciom),
- kształtowanie i wzmacnianie pożądanych zachowań i motywacji,
- wsparcie przez pozostałych członków rodziny
- pomoc psychologiczna dla dzieci i rodziców w depresji lub stanach przeddepresyjnych


